Mazowsze serce Polski nr 10/19
Życie na sygnale
2019.10.16 13:20 , aktualizacja: 2019.10.18 14:04
Autor: Małgorzata Wielechowska, Dorota Mądral, Wprowadzenie: Dorota Mądral
-
 Ratownicy medyczni muszą...
Ratownicy medyczni muszą... -
 Michał Barański ma ponad...
Michał Barański ma ponad... -
 Dawid Łątka pracuje w...
Dawid Łątka pracuje w... -
 Nowe ambulanse trafiły...
Nowe ambulanse trafiły... -
 Korytarz życia i jazda na...
Korytarz życia i jazda na... -
 Stacje pogotowia w...
Stacje pogotowia w... -
 Dzięki wsparciu...
Dzięki wsparciu... -
 W październiku nowe karetki...
W październiku nowe karetki... -
 Paweł Obermeyer, radny...
Paweł Obermeyer, radny...
Mówią, że to zawód wysokiego ryzyka. Praca, która wymaga pełnej dyspozycji, zimnej krwi, odporności na stres i coraz częściej – na agresję ze strony pacjentów.
Pchnięcie nożem, uraz głowy, drętwota ciała, ale też rozwolnienie, brak lekarstw, gdy rozbolał brzuch, w przychodni kolejka na badania jest zbyt długa, lub trzeba pozbyć się babci na święta albo dowieźć pizzę... Właśnie w takich sytuacjach wzywana jest karetka. Często – zamiast umówić się do lekarza pierwszego kontaktu – wybieramy bez namysłu nr 999 albo 112. A przede wszystkim powinniśmy się zastanowić, czy z powodu nieuzasadnionego blokowania linii i „rezerwacji” karetki ktoś gdzieś właśnie nie umiera…
Karetka to nie taksówka
Czy rzeczywiście jesteśmy w stanie nagłego zagrożenia zdrowotnego – oceny dokonuje dyspozytor medyczny. W trakcie wywiadu z osobą dzwoniącą ustala, czy doszło do zagrożenia zdrowotnego, i wówczas podejmuje decyzję o wysłaniu karetki lub odmowie. Karol Bielski, dyrektor warszawskiego „Meditransu”, mówi wprost:
– Szacuje się, że nawet około 40 proc. wezwań naszego pogotowia nie jest konieczne – podaje.
A warto podkreślić, że za celowe wprowadzenie dyspozytora w błąd i nieuzasadnione wezwanie karetki można zapłacić grzywnę do 1,5 tys. zł (art. 66 §1 kodeksu wykroczeń).
– Jedziemy do pacjenta, a na miejscu się okazuje, że leczy się od dawna, a właśnie mu się skończyły leki i oczekuje od nas wystawienia recepty. Nierzadko spotykamy się też z prośbami o pomoc w przygotowaniu posiłku – opowiada Dawid Łątka, który od 14 lat jest ratownikiem medycznym w płockim pogotowiu.
– Od tygodnia wyjeżdżamy do bolących brzuchów. Często też jesteśmy traktowani jak transport medyczny. Przyjeżdżamy na wezwanie, a tam pacjent czeka już z bagażami, żeby go zawieźć do szpitala. W przychodni sugerują, żeby wzywać pogotowie, bo pacjent przywieziony do szpitala ma badania wykonane od ręki, a przychodnia nie ponosi z tego tytułu kosztów – takie zdarzenia są na porządku dziennym – przekonuje.
Ratownicy zgodnie mówią, że ludzie często zgłaszają dolegliwości, których w rzeczywistości nie mają, ale przy ich wystąpieniu dyspozytor nie odmówi wysłania karetki. To nagminny, powtarzający się problem. Ale niejedyny.
– Niektórzy pacjenci nie wiedzą, że jest lekarz pierwszego kontaktu i że mają prawo skorzystać z jego pomocy. Kojarzą tylko szpital i pogotowie, a często utożsamiają jedną instytucję z drugą – mówi Jacek Antoszek, ratownik płockiego pogotowia.
Paweł Wnuk, kierownik dyspozytorni medycznej w Warszawie, przekonuje, że co trzecie wezwanie w rzeczywistości powinno być realizowane przez nocną pomoc lekarską bądź lekarza POZ, czyli rodzinnego lub pierwszego kontaktu.
– Ale wiadomo, jak jest z dostępnością do tych świadczeń. By dostać się do lekarza, trzeba czekać czasem kilka dni. Tak samo z nocną pomocą lekarską. A jak pacjent źle się czuje i słyszy, że pomoc może dotrzeć do niego za 5–6 godzin, a potem jeszcze usłyszy, że mógł wezwać pogotowie, to siłą rzeczy wraca do nas – mówi Paweł Wnuk. – A bywa, że nawet zostanie poinstruowany, co powiedzieć, żeby się do nas dostać, aby pogotowie nie odmówiło przyjazdu, a przyjechało i zabrało do szpitala. To są skomplikowane rzeczy, które trudno rozstrzygnąć – tłumaczy.
Wiesława Rybicka-Bogusz, kierownik Działu Organizacji i Marketingu płockiego pogotowia, przyznaje, że trudno jest, gdy brakuje współpracy między podstawową opieką zdrowotną, nocną i świąteczną opieką medyczną a pogotowiem.
– Pacjenci niejednokrotnie nas informują o tym, że lekarz POZ kazał im czekać do godziny 18.00 i wtedy wezwać karetkę pogotowia bądź zgłosić się do nocnej i świątecznej opieki, bo tam otrzymają szybszą pomoc czy skierowanie na badania. A to nie jest rozwiązanie. Musi być większe zrozumienie dla tego, czym jest pogotowie ratunkowe – alarmuje kierownik Rybicka-Bogusz.
Szef stołecznej dyspozytorni przekonuje, że praca wiążę się z wieloma dylematami:
– Jeśli ktoś twierdzi, że go boli w klatce piersiowej, i dzwoni o 1.00 w nocy, to trzeba wysłać pomoc. Nie ma dyskusji – mówi Paweł Wnuk. Dodaje, że potem się okazuje, że go boli nie od godziny, a od 3 miesięcy, i ma nerwoból międzyżebrowy, który był nieleczony i to się wszystko nasila. – Można tego pacjenta zostawiać w domu, ale nie ma gwarancji, że za 2–3 godziny znów nie zadzwoni, i go do tego szpitala przywieziemy – tłumaczy.
Dyspozytor zapewnia, że – będąc po drugiej stronie słuchawki – trudno jednoznacznie w krótkim czasie ocenić, czy dzwoniący faktycznie potrzebują wsparcia.
– Praca dyspozytora medycznego to pierwsza linia frontu, gdzie trzeba się zmierzyć z pacjentem i stwierdzić, czy powinien się on udać do lekarza z przychodni, wezwać lekarza z nocnej i świątecznej pomocy zdrowotnej czy bezpośrednio trafić do szpitala. Trzeba pamiętać, że dyspozytor pacjenta nie widzi, może tylko uzyskać od niego informacje, które ten będzie chciał przekazać, ale też nie zawsze mówi prawdę – zwraca uwagę na kolejny problem.
Wylać żal
Paweł Wnuk – który ma doświadczenie i jako dyspozytor, i jako czynny ratownik – zaznacza, że najtrudniejsza praca (co potwierdzają też inni), to właśnie dyspozytor medyczny. Każdy dzień to dla nich wyzwanie, stres, niepewność związana również z reakcjami pacjentów… Ich popularne postawy to niezadowolenie i frustracja. Szpital staje się wręcz obiektem ataku i adresatem wielu skarg.
– Nie ma miesiąca (patrząc na nasze pogotowie), żeby 2–3 zgłoszenia do mnie nie dotarły. Ja to potem przekazuję do urzędu wojewódzkiego, ponieważ Ministerstwo Zdrowia zbiera takie informacje od jakiegoś czasu – mówi stołeczny dyspozytor.
Agresja słowna czy wręcz przemoc fizyczna ze strony pacjentów lub ich opiekunów są, niestety, coraz częstsze.
– Skala takich zachowań się nasila – potwierdza Paweł Wnuk. A szefowa pogotowia w Płocku dodaje: – Pacjenci są nierzadko pod wpływem alkoholu lub innych środków odurzających. Bardzo często dochodzi do sytuacji, które trudno przewidzieć – mówi Zofia Gołębiewska, zastępca dyrektora ds. techniczno-eksploatacyjnych Wojewódzkiej Stacji Pogotowia Ratunkowego i Transportu Sanitarnego w Płocku.
Wiele historii ma podobny scenariusz.
– Np. matka lub ktoś z rodziny wzywają karetkę. Krzyczą, żeby zabrać syna do szpitala, bo pije alkohol, jest agresywny. Zabieramy pacjenta, który jest w stanie dużego upojenia alkoholowego. Następnego dnia dzwoni do nas rodzina lub pisze skargę, że pacjent został źle potraktowany przez ratowników, którzy zastosowali procedury adekwatne do stanu pacjenta– relacjonuje Wiesława Rybicka-Bogusz.
Trudno jest udowodnić, że było inaczej, bo ratownicy nie mogą nagrywać samego udzielania świadczenia medycznego. – A szkoda, bo później rodzina lub pokrzywdzeni mogliby odsłuchać całą rozmowę, a wtedy nie byłoby wątpliwości, gdzie leży prawda – mówi pani kierownik.
Kłamstwo ma krótkie nogi
Na szczęście rejestrowane są wszystkie rozmowy telefoniczne i w razie pomyłki mamy informacje czarno na białym.
– Dyspozytorowi trudno natychmiast podjąć decyzję, czy karetka powinna wyjechać do pacjenta, czy też nie. Co innego w zespole ratownictwa medycznego, gdzie jest ekipa trzyosobowa, a pacjent jest jeden i gdy na miejscu go widzimy, to wtedy możemy zupełnie inaczej z nim postępować. Jak próbuje coś wymusić, to jest zupełnie inna sytuacja, badamy go i wiemy, że to, co mówił przez telefon było nieprawdą. Przyjmując zgłoszenie zaś, trudno, a właściwie jest niemożliwe, żeby to stwierdzić – twierdzi Paweł Wnuk.
Efekt to najczęściej skargi na pracowników medycznych pogotowia. Płockie pogotowie otrzymuje rocznie średnio 10 skarg, z czego zasadnych jest do 20 proc.
– Każda wniesiona skarga jest szczegółowo omawiana podczas postępowania wyjaśniającego powód jej złożenia. Mamy również komisję etyczną, która jest pomocna w takich sytuacjach – zapewnia kierownik pogotowia.
Nierzadko zdarzają się sytuacje, gdy ratownicy padają ofiarami nadpobudliwych pacjentów, a karetki oraz wyposażenie są niszczone.
– Jesteśmy właśnie na etapie wyjaśniania takiej sprawy. Agresywna pacjentka zdemolowała wnętrze karetki, a tablet rzuciła o podłogę. W grę wchodził alkohol i inne środki odurzające. Szarpała ratowników, biła, uszkodziła ubrania, a jednemu zniszczyła zegarek – relacjonuje pani kierownik.
Warto podkreślić, że ratownikowi medycznemu udzielającemu świadczenia przysługuje taka sama ochrona jak funkcjonariuszowi publicznemu.
– Przypominamy naszym ratownikom, że każdy przypadek agresji ze strony pacjenta należy zgłaszać i dokumentować. Każdorazowo też, gdy otrzymujemy zgłoszenie o takiej sytuacji, oferujemy naszym ratownikom wsparcie psychologiczne – podkreśla pani kierownik.
Z bronią przy głowie
W razie agresji, gdy można niebezpieczne zdarzenie uprzedzić swoją interwencją, to ratownicy wzywają policję. Do jednej z trudniejszych sytuacji – do napaści na ratowników medycznych – doszło ostatnio m.in. w Krubinie (gm. Wieliszew), gdzie interweniował nowodworski zespół specjalistyczny ze stacji wyczekiwania. Podczas akcji ratowniczej pijany pacjent zaatakował ratowniczkę, zdemolował ambulans i uciekł. Szybko został ujęty i obezwładniony przez strażaków.
Pod koniec września niebezpiecznie było też w Warszawie. Kobieta, która wezwała pogotowie do nieprzytomnego mężczyzny, groziła ratownikom pistoletem pneumatycznym. Jak się później okazało, ona i jej partner, byli pod wpływem alkoholu[1]. O zdarzeniu opowiada Paweł Wnuk:
– Nasz zespół Meditransu pojechał do pacjenta na Mokotów. Ekipa zastała pana z panią pod wpływem alkoholu i poprosiła o okazanie dowodów osobistych. Kobieta wyszła do drugiego pokoju, po czym weszła z bronią palną wycelowaną w ratowników. Nie wiadomo dlaczego – relacjonuje. – Ratownicy są po wielu kursach, więc wyrwali kobiecie pistolet. Okazało się, że to była wiatrówka. Ale akcja wyglądała groźnie, wręcz przerażająco.
Dyspozytor przyznaje, że takie zdarzenia to wcale nierzadkość.
– Agresja w społeczeństwie od kilku lat mocno wzrosła, od 4 lat bardzo mocno. I są skargi na dyspozytorów, zachowanie zespołu, niekompetencje. Ponad 90 proc. z nich jest niezasadna, a ich liczba rośnie lawinowo. Wszyscy do wszystkich mają pretensje. Tylko nie szukają ich tam, gdzie powinni. Roszczeniowość społeczeństwa znacząco wzrosła – przekonuje Paweł Wnuk.
Zawody medyczne wpisane mają nie tylko ekstremalne sytuacje, ale też stres. Pracownicy podkreślają, że muszą trzymać nerwy na wodzy. W swojej pracy często się stykają z ryzykownymi zdarzeniami, ale wymagają one opanowania. A jak zgodnie podkreślają, na stres mogą sobie pozwolić dopiero po zakończonej akcji.
– Jest sporo trudnych sytuacji, ale poza pracą staram się nie myśleć, o tym, co się działo podczas dyżuru. Koncentruję się na tym, że muszę iść do drugiej pracy czy po prostu wrócić na bazę i posprzątać karetkę przed kolejnym wyjazdem. Może dlatego, że uodparniamy się na rzeczy, które dla osób spoza tego zawodu wydają się nienaturalne. Często spotykam się ze stwierdzeniem: „Ale wy się napatrzycie”. Odpowiadam: „To wy się napatrzycie, my to robimy” – opowiada pan Jacek.
Dyspozytor z Mokotowa dodaje:
– Musimy być oazą spokoju, przede wszystkim uspokoić pacjenta, inaczej wówczas postępuje – podkreśla Paweł Wnuk
i przyznaje, że czasem konieczna jest pomoc policji dla własnej ochrony. Każdy radzi sobie inaczej, jeśli chodzi o odreagowanie po pracy. To specyficzny zawód. Jedni biegają maratony, inni piją alkohol.
– Ja się staram nie zawracać sobie głowy wezwaniami. Jutro niespecjalnie będę pamiętał o tym, co wczoraj. Chyba że zapadnie niesamowicie w pamięć, a tak jest np., gdy sprawa dotyczy dzieci. W domu nie poruszam tematu pracy. Odcinam się. Dzięki temu dobrze funkcjonuję – przyznaje.
Michał Barański (ratownik od ponad 20 lat) twierdzi, że doświadczenie robi swoje.
– Lata praktyki powodują, że skupiamy się maksymalnie, nie tracimy głowy – przekonuje. – Zamieszanie i chaos wywołują osoby, które wzywają pogotowie lub są na miejscu zdarzenia. Mamy wyćwiczony schemat postępowania. Nie możemy biegać bezładnie, powielać czynności. Każdy z nas wie, co ma robić, rozumiemy się bez słów – podsumowuje.
Udźwignąć ciężar
Zachowanie zimnej krwi to podstawa w zawodach medycznych. Ratownicy tworzą zgrane zespoły. W karetce muszą idealnie działać wszystkie trybiki jak w zegarku. Choć łatwo nie jest. Bo poza siłą psychiczną, którą muszą mieć z racji nietypowych wypadków, emocji związanych ze stanem zagrożenia życia i zdrowia, koniecznością szybkiego dotarcia na czas, częstą agresją ze strony pacjentów, ratownicy muszą się jeszcze wykazywać sprawnością fizyczną. Praca oznacza także dźwiganie na noszach nieprzytomnych pacjentów, np. z czwartego czy piątego piętra (nosze ważą 64 kg). Pozostały sprzęt też jest ciężki: defibrylator waży ponad 20 kg, plecak 20 kg, a do tego dochodzi butla z tlenem. Cały ten ciężar spoczywa na barkach dwóch osób.
– Po 2 latach karetki mają 400 tys. km przebiegu. Na wypadek strażacy wyjeżdżają na dwa wozy, a my jedziemy we dwóch, obowiązków przybywa, a nie idą za tym pieniądze, brakuje procedur na nasze czynności, takich, jakie są w innych krajach, dla naszego i pacjentów bezpieczeństwa – skarżą się ratownicy. – Poza tym tylko w Polsce ratownik musi mieć wykształcenie wyższe, w innych krajach wystarczą kursy. Pracujemy do 60. r.ż. a powinniśmy pracować jak inne podobne grupy zawodowe – 25 lat. Plus tego jest taki, że jesteśmy bardzo dobrze wyszkoleni. Gdziekolwiek polski ratownik szuka pracy za granicą, bez problem ją znajdzie.
Na szczęście mamy w Polsce oddanych ratowników, którzy – mimo przeciwności – nie zawahają się poświęcić, by chronić innych.
– Cieszę, się kiedy udaje mi się uratować ludzkie życie – zapewnia płocki ratownik medyczny Dawid Łątka. – Praca daje mi olbrzymią satysfakcję. Jestem szczęśliwy, bo w ubiegłym miesiącu przeprowadziłem dwie udane reanimacje. W marcu odebrałem bliźniaczy poród, co jest dla mnie także dużym powodem do radości – przyznaje z dumą.
Szacunek i docenienie zaangażowania to dla załóg karetek niezwykła forma wynagrodzenia. A wciąż jest wielu z nas, którzy potrafią obdarzyć ciepłym słowem.
– Ludzie doceniają naszą pracę. Dziękują osobiście, dzwonią, czasem przysyłają listy z podziękowaniami do dyrekcji – dodaje Jacek, który od 23 lat pracuje w płockim pogotowiu. – Nie wyobrażam sobie, abym mógł wykonywać inny zawód – podsumowuje dobitnie.
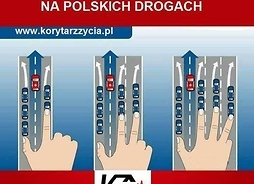
Korytarz życia i jazda na suwak – prawidłowe postępowanie
Zdrowy rozsądek to podstawa. Zwłaszcza na drodze, gdy słyszymy wycie syren nadjeżdżającego ambulansu. Ten dźwięk powinien natychmiast zmobilizować nas do tego, by tworzyć z innych uczestnikami ruchu drogowy korytarz życia. Pamiętajmy też o obowiązkowej jeździe na suwak. Do tej pory różnie z tym bywało. Wkrótce zasady będą określały przepisy w sprawie tworzenia przez kierujących wolnej przestrzeni dla pojazdów służb ratunkowych oraz ustępowania im pierwszeństwa, w tym właściwy kierunek zmiany pasa ruchu w celu stworzenia korytarza. Minister infrastruktury skierował do uzgodnień międzyresortowych projekt nowelizacji ustawy.
Zasady tworzenia
Tworzymy go na środku drogi dla szybkiego przejazdu służb ratunkowych (nie czekamy na odgłosy i światła samochodów ratunkowych, działamy intuicyjnie).
Zjeżdżamy na bok pasa, po którym się poruszamy. Kierowcy jadący prawym pasem zjeżdżają na prawo (zahaczając o pas awaryjny), jadący lewym pasem zjeżdżają jak najbardziej na lewo, wjeżdżając nawet na pas zieleni.
W przypadku dróg z 3 lub większą liczbą pasów ruchu, stosujemy tzw. „regułę prawej dłoni”. Kciuk zjeżdża do lewej krawędzi jezdni, pozostałe palce w prawą.
Samorząd województwa Mazowieckiego wspiera szpitale
Nowe, w pełni wyposażone ambulanse w Ostrołęce, Płocku, Siedlcach, Radomiu i Warszawie. Stacje pogotowia wzbogaciły się już o ponad 30 karetek. Na ich zakup samorząd przeznaczył przeszło 16 mln zł.
Do „Meditrans Ostrołęka” trafiły 4 najnowsze Mercedesy Sprintery z silnikami wysokoprężnymi o pojemności 3 l. Wyposażone są w najnowocześniejszy sprzęt do ratowania życia i zdrowia pacjentów.
Dzięki wsparciu samorządu Mazowsza 13 samochodów trafi do warszawskiego i okołowarszawskich oddziałów „Meditransu” w Warszawie. Karetki będą obsługiwać: Śródmieście (2 karetki), Mokotów Osiedle Stegny, Bielany Osiedle Wrzeciono, Pragę Północ, Ursynów, Bemowo, Białołękę Piekiełko (2 karetki), Targówek Osiedle Podgrodzie, Piaseczno, Pruszków oraz Górę Kalwarię.
SPZOZ Wojewódzka Stacja Pogotowia Ratunkowego i Transportu Sanitarnego w Płocku zyskała 7 ambulansów sanitarnych typu C marki Volkswagen Crafter. Karetki będą obsługiwać Płock i okoliczne powiaty: płocki, gostyniński, sierpecki oraz sochaczewski.
Do Radomskiej Stacji Pogotowia Ratunkowego trafiło 5 (4 zakupione z budżetu województwa) ambulansów medycznych typu C.
Stacja pogotowia ratowniczego „RM MEDITRANS” w Siedlcach otrzymała 3 ambulanse. Dwa z nich to karetki typu S, a jedna to karetka terenowa typu P z napędem na cztery koła. Na wyposażeniu jednej z nich znajduje się także aparat USG, co pozwoli na dokładniejsze zdiagnozowane pacjentów po ciężkich urazach już w drodze do szpitala.
Stan na: 10 października 2019 r.
Paweł Obermeyer
radny województwa mazowieckiegowiceprzewodniczący Komisji Zdrowia i Kultury Fizycznej
Nowe ambulanse to nie tylko świetna wiadomość dla stacji pogotowia, ale przede wszystkim dla pacjentów. Szybkość dotarcia na czas to przecież podstawowa sprawa, gdy mowa o ratowaniu ludzkiego życia, a odpowiedni sprzęt jest w tym celu niezbędny. W nowoczesne karetki i profesjonalne wyposażenie trzeba cały czas inwestować i utrzymywać je na jak najwyższym poziomie. To jeden z priorytetów samorządu Mazowsza.
Zabezpiecz się, oznacz dom
Tak niewiele wystarczy, by przyspieszyćdotarcie ambulansu na czas. To prostsze, niż się nam wydaje. Kluczowa sprawa towłaściwe oznakowanie posesji. Tabliczkapowinna być umieszczona w widocznym miejscu i zawierać takie informacje,jak: nazwa miejscowości lub ulicy i numer posesji. Obowiązkowo powinnabyć widoczna w nocy, co może im zapewnić odblask. Eksperci zalecają też, by umieścić ją w kilku miejscach – powtórzyć, gdy budynek stoi dalej od drogi. Dzięki temu pomoc nadejdzie szybciej. Bez straty na poszukiwanie właściwej lokalizacji. – Ustawa z 4 marca2010 r. o infrastrukturze i informacji przestrzennej nakłada na każdego właściciela posesji obowiązek właściwego jej oznakowania. Dotychczasowe tabliczki na domach z ich numerem straciły ważność 7 czerwca 2013 r. – alarmuje Maciej Marciniak, dyrektor P.H.U. Inforekbud z Warszawy, firmy zajmującej się oznakowaniem posesji zgodnie z obowiązującymi przepisami i posiadającej ochronę patentową na ich wykonanie.
[1] Mokotów. Pijana kobieta groziła ratownikom medycznym pistoletem. Potem tłumaczyła, że chciała się nim pochwali (mat. Na metrowarszawa.gazeta.pl z 1.10.2019).
Liczba wyświetleń: 1006
powrótSzanowni Państwo, jeżeli opublikowany artykuł nie jest prawidłowo odczytany przez czytnik ekranu, prosimy o przesłanie uwag do artykułu wraz z podaniem linka do informacji, której dotyczy pytanie. Postaramy się udostępnić bardziej czytelny plik.




